- 胆管断裂

胆管断裂
病因
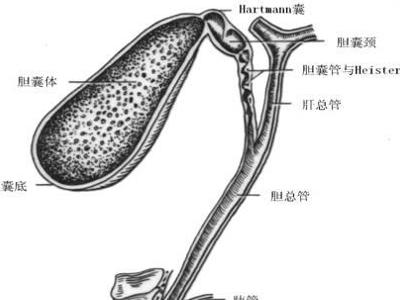
受损的胆管可以完全断裂或部分缺损,也可仅被血管钳压榨或被缝扎因而出现胆漏发生炎症和纤维化,最后引起胆管狭窄或闭塞。狭窄或闭塞的胆管近端发生扩张,管壁增厚,远端管壁也可增厚,但管腔缩小甚至闭塞。胆管狭窄或闭塞后胆汁排出受阻,胆管内压力升高,胆汁郁积,如持续时间较长,肝细胞将受到不可逆性的损害;胆汁郁积亦可继发革兰氏阴性肠道杆菌感染,引起胆管炎的反复发作,其结果将加重肝细胞的损害,引起肝硬化。伴有胆外漏者,肝损害虽可较轻,但常可继发腹腔感染或胆汁经常大量丧失而引起消化和吸收方面的问题。[1]
诊断
(一)病史与症状
有胆道、上腹手术(外伤)史,或反复发作胆管炎史。
①术(伤)后24小时内出现梗阻性黄疸,或引流口溢出大量胆汁,或术(伤)后早期无症状,数周至数年后有间断性上腹钝痛、发冷发热、黄疸、大便灰白等。
②急性发作时可有夏科(Charcot)三联征。
③慢性者则有长时间黄疸,不规则热型,发热后黄疸加深,胆汁性肝硬化。或有胆管炎而无黄疸。严重者病情发展快,迅速恶化,出现ACST、败血症等。
(二)体征
①发作期上腹压痛。
②黄疸。
③肝肿大、压痛。
良性胆道狭窄的X线造影 ④可有门脉高压症的征象等。
 胆管断裂(三)辅助检查
胆管断裂(三)辅助检查
①白细胞、中性粒细胞数升高;化验呈梗阻性黄疸表现;肝功受损重,白、球蛋白比例倒置;血培养可呈阳性。
②逆行胆道造影、PTC、ERCP,可显示狭窄部位、形态及范围。胆管未显影,不能除外胆管狭窄。有时静脉胆道造影,也可显示病变胆管。
③B型超声可示狭窄近端胆管扩张、或(和)结石的声像图。胆管腔内超声(IDUS)对胆管狭窄病因诊断有特殊的价值,通过胆管狭窄不同病变声像图的特征,可以鉴别胆管良、恶性病变。
④MRCP能够正确诊断肝脏移植术后胆管狭窄,但与ERCP相比由于分辨率较低病变细节不够清晰,往往会夸大狭窄程度。
动态观察碱性磷酸酶和γ-谷氨酰酶、MRCP能够早期作出诊断。[2]
鉴别
1.胆囊炎
2.胆管炎
预防
医疗工作中医护人员应严格按照操作常规减少医源性损伤的发生;
养成良好的生活习惯避免腹部外伤;
积极治疗胆管结石感染等原发疾病。
胆管损伤的后果是严重的,所以预防其发生很重要。实际上医源性胆管损伤绝大多数是可以预防的,手术时术者应集中注意力,操作要认真细致,并遵从一定的操作常规步骤,如在施行胆囊切除术时,先显露胆总管、肝总管和胆囊管,辨清三者关系后用丝线套住胆囊管,暂不将其切断。再从胆囊底部做逆行胆囊分离直达胆囊管汇入胆总管处,这时才结扎切断胆囊管。如在分离胆囊管时上述三管关系分辨不清,可考虑作胆总管切开术,置入探杆,帮助确定各胆管的位置。也可作术中胆道造影来帮助定位。此外,分离胆囊时还应尽可能靠近胆囊壁剪切,遇有出血应细心止血,切忌大块缝扎止血,并时刻警惕有无胆管畸形的存在。
随着治疗经验和教训的积累,“重在预防”的观念正在被越来越多的外科医生所提倡。在上腹部手术中,粗心大意是造成胆道损伤的第一个环节。Landibous 认为2/3的胆道损伤是由有经验的外科医生造成的。解剖变异是造成术中胆道损伤的一个重要原因。当然,相当多手术医生的经验不足是又一个重要原因。当前,经腹腔镜胆囊切除术已成为胆囊切除的首选术式。而在引入经腹腔镜胆囊切除术后,医源性胆道损伤呈增加的趋势。的确,对这项术式的掌握有一个学习的过程,但不应该以病人的痛苦为代价。关于如何在术中预防胆道损伤,国内外已经有很多相关的文献。值得一提的是,现代国内的一些大医院已经在推行医师手术资格准入制度。如北京协和医院,就对经腹腔镜胆囊切除术的操作资格作了明确规定,包括手术医师的级别,既往主刀开腹胆囊切除术的例数,既往一助经腹腔镜胆囊切除术的例数,等等。医师手术资格准入制度的根本目的,是为了从源头上杜绝医源性损伤的发生,应该在全国范围内大力推广。[3]

-
长城官方针对拖车钩断裂事件发表声明 进一步开拓海外市场
2025-09-21 15:08:27 查看详情 -
奥迪大灯支架断裂如何修复(奥迪大灯支架断裂怎么修复)
2025-09-21 15:08:27 查看详情 -
长城官方针对拖车钩断裂事件发表声明 长城汽车广州车展阵容曝光
2025-09-21 15:08:27 查看详情 -
长城山海炮开启量产 长城官方针对拖车钩断裂事件发表声明
2025-09-21 15:08:27 查看详情 -
长城官方针对拖车钩断裂事件发表声明 长城全尺寸皮卡预告图公布
2025-09-21 15:08:27 查看详情 -
长城官方针对拖车钩断裂事件发表声明 诠释独特设计美学
2025-09-21 15:08:27 查看详情 -
长城官方针对拖车钩断裂事件发表声明 未势融资9亿元
2025-09-21 15:08:27 查看详情 -
长城官方针对拖车钩断裂事件发表声明 V6+9AT
2025-09-21 15:08:27 查看详情 -
经内镜逆行胰胆管造影
2025-09-21 15:08:27 查看详情


 求购
求购


