- 起搏器综合征

起搏器综合征
概述
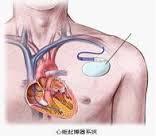 起搏器综合征 起搏器综合征(pacemakersyndrome)是指起搏器植入后由于血流动力学及电生理学方面的异常而引起的一组临床综合征。只要房室分离,任何起搏模式均可以发生。一般多见于VVI(抑制型按需心室)起搏方式主要表现为神经症状低心排血量及充血性心力衰竭。在临床发生晕厥者约为38% 流行病学: 起搏器综合征约占植入心室起搏器患者的17%~38%发生晕厥者约38%,多见于植入单心室起搏器造成的房室收缩不同步,室房传导阻滞及右心房压力升高而引起的临床症候群。
起搏器综合征 起搏器综合征(pacemakersyndrome)是指起搏器植入后由于血流动力学及电生理学方面的异常而引起的一组临床综合征。只要房室分离,任何起搏模式均可以发生。一般多见于VVI(抑制型按需心室)起搏方式主要表现为神经症状低心排血量及充血性心力衰竭。在临床发生晕厥者约为38% 流行病学: 起搏器综合征约占植入心室起搏器患者的17%~38%发生晕厥者约38%,多见于植入单心室起搏器造成的房室收缩不同步,室房传导阻滞及右心房压力升高而引起的临床症候群。
病因
其发生病因是多因素的:①房室同步收缩丧失,可使心排血量降低20%~30%,如原有心功能不全者可下降50%以上;②房室瓣关闭不全引起收缩期血液反流回心房,增加心房负荷;③心房压力增高,抑制了周围血管正常的收缩反射,导致血压下降;④右心室起搏致使双心室收缩不同步;⑤心室、心房电活动的室房逆向传导等。 [1]
发病机制
起搏器综合征于1960年由Mitsui等首先报道。1974年,Hoss及Strait对其血流动力学及形态结构变化进行了研究。从此人们对起搏器综合征的发生机制及病理生理变化有了较深入的认识。该症的发生,病因是明确的,但其发病原理在于心室起搏的直接影响及异常电生理现象的影响两个方面。
1.心室起搏的直接影响(1)房室非同步收缩:早在17世纪,英国生理学家Harvey就已发现心房收缩对血液循环具有重要的作用。现代心脏病学已经证明,心房收缩可加速心室的充盈及房室瓣的关闭,这一作用称为心房的助推机制(Boosterpumpmechanism),有人用心室容积描记法研究表明,在心室充盈中,心房的收缩作用可达15%~30%。尤其在心功能不全时,由于心室充盈的代偿功能低下,需更加依赖于心房的收缩作用来维持适当的心排出量植入人工心脏起搏器作心室起搏时,心房的助推机制消失,则可使心输出量明显减小有人研究表明,可比窦性心律时减小10%~35%(2)二尖瓣和三尖瓣反流:心室起搏下,由于房室收缩的顺序性消失则可发生不同程度的二尖瓣和三尖瓣反流。即使反流量不大,也可在其他因素如房室不同步收缩的共同作用下成为起搏器综合征的促发性因素之一。(3)心室激动过程异常:不正常的心室除极方式可致收缩的无力。右室起搏表现为左束支传导阻滞的心室激动过程,可造成血流动力学方面的障碍。(4)异常的血管反射:心室起搏后,由于房室收缩不同步,则心房扩张压力升高,继而发生反射性周围血管阻力下降,导致血压下降。同时,心钠素分泌水平增加7~8倍。
2.心电生理异常的影响(1)室房逆行传导:早在20世纪60年代初进行人工心脏起搏术不久即已发现心室起搏可致室房逆行传导现象随后许多学者对这一电生理现象进行了深入的研究。结果发现病态窦房结综合征患者进行心室起搏时,60%以上的患者可有室房逆行传导。完全性房室传导阻滞患者进行心室起搏时,仍有40%的患者保持1∶1室房逆行传导。出现室房逆行传导的患者,心房不是在舒张末期加速心室的充盈,而是在房室瓣关闭的情况下有规律地将血流排至肺及腔静脉系统从而引起右房及肺毛细血管楔嵌压的明显上升。因此,可造成严重的血流动力学障碍。我们对14例起搏器综合征患者研究表明肺毛细血管楔嵌压可上升至3.3~4.0kPa(25~30mmHg),并伴明显的低心输出量而在临床上出现晕厥表现。有人研究表明心室起搏引起的室房逆行传导所致的血流动力学障碍远远比心房颤动及房室分离严重,是起搏器综合征的重要发病原因之一。(2)心律失常:心室起搏后可致各种心律失常,如室性期前收缩,反复心律或折返性心律失常等。这些心律失常者频繁、连续发生也可造成血流动力学发生障碍并导致一时性或持续性心排出量下降,因此也是起搏器综合征的发生原理之一。
临床表现
起搏器综合征的临床表现主要为低心输出量所致的一系列症状与体征。但不同的个体之间由于心功能代偿能力不同,表现不尽一致。一般来讲,老年人比较多见。
1.症状
(1)头晕 大多数起搏器综合征患者可出现头晕。
(2)眩晕 约85%的患者可出现发作性眩晕。
(3)晕厥 约49%的患者可出现晕厥先兆。38%的患者出现晕厥。
(4)气短 呼吸困难、心悸、嗜睡、胸痛。
2.体征
(1)低血压 低血压是起搏器综合征的重要体征之一,发生率约占25%,有的患者表现为体位性低血压,有的表现为血压波动。
(2)充血性心力衰竭的体征 约30%的起搏器综合征患者可表现为充血性心力衰竭的体征如肺部罗音、水肿、颈静脉怒张。
(3)心音变化及心脏杂音 可有心音强弱不等,心音节律不规则,起搏时出现心脏杂音。
(4)肝脏搏动。
一般起搏器综合征由VVI起搏所引起,但亦可发生于AAI(抑制型按需心房起搏)或频率适应性心房起搏(AAIR)。后者主要表现在活动后起搏频率增高,出现心悸、不适、头晕等低心排量的症状,主要原因是患者房室结下传功能障碍,AAIR起搏时出现房室传导阻滞、心室率过缓、心排血量不足。
检查
电生理指标及血流动力学指标的检查:
1.心电生理指标 心室起搏后出现室房逆行传导并出现症状而停止起搏或改房室顺序起搏后症状消失。
2.血流动力学指标 心室起搏时动脉压下降2.67kPa(20~30mmHg)以上肺毛细血管楔嵌压及右房压明显上升超过2.67kPa(20mmHg),同时出现症状
并发症
1.反复晕厥 由于房室同步收缩丧失,使心排血量下降20%~30%,如患者原有心功能不全则心脏排血量可下降50%以上。2.充血性心力衰竭 由于心室植入起搏器后,房室的同步收缩丧失心房压力上升、负荷增重,使心排血量下降,出现充血性心力衰竭的表现3.低血压 植入心室起搏器后,由于房室收缩不同步,则心房扩张、压力升高,继而发生反射性周围血管阻力下降,导致血压下降。
诊断
建立心脏起搏器综合征诊断的主要前提是,患者在安置了VVI人工心脏起搏器以后出现症状;起搏器功能正常;心脏起搏时出现血流动力学异常,如血压、心搏量下降,静脉压、肺嵌钝压增高;自身心律出现时症状减轻或消失。
鉴别
需排除神经系统疾病及患者在短期内对起搏治疗不适应而感到的不适和不能耐受对起搏功能正常而反复发生晕厥或充血性心力衰竭的患者应进一步做心内电生理检查和血流动力学检查。如心室起搏伴有室房逆向传导和症状,而改为心房起搏或房室顺序起搏后症状明显改善或消失者;或心室起搏时动脉血压下降>20~30mmHg(2.67~4.0kPa)和右心房压升高>20mmHg(2.67kPa),同时有症状者,均应诊断为起搏器综合征。
治疗
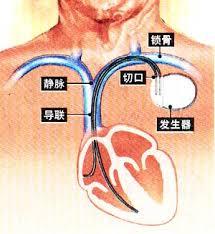
VVI起搏器综合征的治疗主要是防止室房逆传,恢复房室收缩顺序:1.降低起搏频率 可将VVI起搏频率下调,使患者的自身节律占主导地位。起搏心律每天不大于35%可使症状减轻。2.改用房室顺序起搏 从理论上讲,房室顺序起搏时房室顺序性收缩的同步性恢复,则心输出量增加。但实际应用中发现,心输出量及外周阻力均改善。晚近有人发现,心室起搏时发生起搏器综合征者,其外周血管阻力不增加而无起搏器综合征者,外周血管阻力增加。但两组在心室输出量方面的差别微不足道而血压具有显著性差异。因此,有人建议,行心室起搏时即先测量血压若心室起搏后血压下降25mmHg(3.33kPa)即预示发生起搏器综合征而宜行房室顺序起搏3.消除室房逆行传导 对起搏器综合征患者用抗心律失常药:如维拉帕米抑制室房逆传,严重时用射频消融阻断希氏束。
起搏器的型号选择适当。一旦诊断为起搏器综合征,则改用双心腔起搏器。在没有条件改用双心腔起搏器时试用其他方法:①程控起搏器,减慢VV1起搏频率,加用频率滞后功能,鼓励更多的窦性心律;②使用提高窦性心律药物;③用药物阻断室房传导;④少数患者若不是一定需要起搏器,可先将起搏器取出。
预后
起搏器综合征的发生机制目前已十分清楚,只要为患者正确选择起搏方式和起搏器,该情况是可以避免的。一旦发生起搏器综合征经正确的处理后预后较好 预防: 在1985年以前植入的起搏器因其起搏方式无选择性,故起搏器综合征发生率较高。
预防
尽量选用生理性的双腔起搏。对于接受VVI起搏的患者如果植入后血压即降低20mmHg以上预示着很可能发生起搏器综合征,应该植入双腔起搏器。

-
成都东风日产阳光综合优惠1.3万 现车销售
2025-06-17 06:33:58 查看详情 -
成都日产天籁冠军版综合优惠5.5万 贵阳雪铁龙C3
2025-06-17 06:33:58 查看详情 -
新凯美瑞全系现金优惠6千 成都日产天籁冠军版综合优惠5.5万
2025-06-17 06:33:58 查看详情 -
重庆昂科拉GX优惠达4万元 成都东风日产阳光综合优惠1.3万
2025-06-17 06:33:58 查看详情 -
Mobileye再次成功上市 百公里综合油耗4.33L
2025-06-17 06:33:58 查看详情 -
成都东风日产阳光综合优惠1.3万 上海君威现车颜色充足
2025-06-17 06:33:58 查看详情 -
奔驰回望散热器到格栅的百年演变 远景动力与奔驰展开合作
2025-06-17 06:33:58 查看详情 -
雪铁龙云逸怎么样 重庆雪铁龙C2综合优惠达1万元
2025-06-17 06:33:58 查看详情 -
成都雪铁龙C3 重庆雪铁龙C2综合优惠达1万元
2025-06-17 06:33:58 查看详情


 求购
求购


