- 化脓性颅骨骨髓炎

化脓性颅骨骨髓炎
发病原因
外伤性颅骨骨髓炎多因开放性颅脑损伤,尤其是污染严重的火器伤或因头皮缺损、坏死使颅骨长期暴露所造成,偶尔可由血行感染而致。颅骨骨髓炎范围可以限局在一块颅骨上,亦可超过骨缝侵及多个颅骨。有时可因逆行性血栓静脉炎,将感染由骨膜下或硬脑膜外扩散至颅内,形成硬脑膜外积脓、硬脑膜下积脓及/或脑脓肿。
疾病检查
颅骨骨髓炎早期容易忽略,X线照片也只有在感染2~3周之后始能看到明显的脱钙和破坏征象。慢性骨髓炎此X线较易显示虫蚀状密度不均的骨质破坏区,其间有时可见密度甚高的片状死骨影像,为时过久的慢性颅骨骨髓炎,尚可在破坏区周围出现骨质硬化和增生,故X线平片可以确诊。
临床表现
颅骨骨髓炎可发生于颅骨的任何部位,但以颅盖的额、顶骨最为多见。起病有急有缓,急性期多为毒力较强的致病菌所致,可呈暴发型,起病急骤,病人突然高热寒战,体温可高达40℃左右,全身中毒症状严重,如精神萎靡、周身酸痛、乏力、嗜睡,外周血象中的白细胞增高,其中多形核白细胞占90%以上。与此同时,局部颅骨发生炎症性浸润,与其相应的头皮可表现为红肿热痛,进而出现有波动感的头皮下脓肿,其破溃后形成经常向外排出黄色、灰色、绿色等的黏稠或稀薄的脓液及小块死骨,进入反复发作经久不愈的窦道,渐转为慢性过程。在毒力较弱的致病菌侵入颅骨后,引起病人的全身及局部反应均较轻,呈慢性发展过程,可表现低热,外周血象中的白细胞中度增高,以中性多形核细胞为主。局部头皮有中度红肿热痛,并逐渐发展成为有波动感的脓肿,在其破溃后形成慢性窦道。在头部外伤及颅脑手术后的病人中,多因伤口感染扩散,引起颅骨炎症反应,病变进一步发展,伤口破溃流脓形成慢性窦道。本病多在形成头皮下脓肿或窦道后才就诊,一般于起病后1个月以上甚至有数月和数年者。如炎症不能及时得到控制,则可穿破硬脑膜向颅内扩延,引起颅内并发症,据文献报道约占30%,其中主要为脑脓肿,余为硬膜外和硬膜下脓肿和脑膜炎。可因其侵犯的部位、范围及严重程度不同而引起不同的神经系统症状和体征,如头痛、呕吐、高热、谵妄、抽搐、昏迷、脑膜刺激症及颅内压增高,肢体瘫痪,失语等表现,严重时导致脑疝而危及生命。故应针对不同情况及时诊治。[1]
诊断
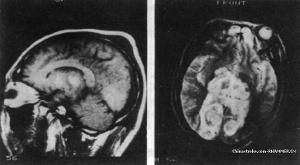 化脓性颅骨骨髓炎典型的颅骨骨髓炎诊断并不困难。在被污染的开放性颅脑损伤或颅脑手术伤口的病人,术后体温升高,外周血象中白细胞增多,伤口红肿热痛或裂开流脓经久不愈和有头面部疖肿或周身其他部位化脓性感染的同时体温升高,伴有头部局限性红肿热痛,逐渐成为有波动性的头皮下脓肿,进而破溃并经常向外排出黄色或黄绿色黏稠的脓液及小块死骨等表现,辅以颅骨X线平片、CT、MRI检查。脓液涂片染色,显微镜下检查可找到化脓性细菌,培养时可发现化脓性细菌生长。结合病史、病程及临床表现和颅骨影像学检查,多可明确诊断。当炎症侵入颅内引起化脓性脑膜炎、硬脑膜下或外脓肿及脑脓肿时,可表现出相应的神经系统症状与体征,如头痛、呕吐、高热、抽搐、昏迷、颅内压增高、肢体瘫痪等,脑脊液压力正常或增高,白细胞增多以多形核白细胞为主,在并发化脓性脑膜炎时脑脊液压力可明显增高,色混浊,每立方毫米白细胞可多达数百或数千,蛋白明显增高,糖和氯化物均降低。结合腰穿及影像学检查,大多均可做出明确诊断。
化脓性颅骨骨髓炎典型的颅骨骨髓炎诊断并不困难。在被污染的开放性颅脑损伤或颅脑手术伤口的病人,术后体温升高,外周血象中白细胞增多,伤口红肿热痛或裂开流脓经久不愈和有头面部疖肿或周身其他部位化脓性感染的同时体温升高,伴有头部局限性红肿热痛,逐渐成为有波动性的头皮下脓肿,进而破溃并经常向外排出黄色或黄绿色黏稠的脓液及小块死骨等表现,辅以颅骨X线平片、CT、MRI检查。脓液涂片染色,显微镜下检查可找到化脓性细菌,培养时可发现化脓性细菌生长。结合病史、病程及临床表现和颅骨影像学检查,多可明确诊断。当炎症侵入颅内引起化脓性脑膜炎、硬脑膜下或外脓肿及脑脓肿时,可表现出相应的神经系统症状与体征,如头痛、呕吐、高热、抽搐、昏迷、颅内压增高、肢体瘫痪等,脑脊液压力正常或增高,白细胞增多以多形核白细胞为主,在并发化脓性脑膜炎时脑脊液压力可明显增高,色混浊,每立方毫米白细胞可多达数百或数千,蛋白明显增高,糖和氯化物均降低。结合腰穿及影像学检查,大多均可做出明确诊断。
鉴别诊断
本病需与颅骨结核、骨肉瘤及颅骨梅毒相鉴别。
(一)颅骨结核 颅骨结核少见,临床无全身症状及局部红、肿、热、痛等急性炎症临床表现,起病缓慢, 无具体发病日期。而颅骨化脓性骨髓炎多有典型的化脓性临床经过。颅骨结核以骨破坏为主,很少有增生现 象,破坏区不规则,在同一部位内外板破坏程度也不相同,常出现双重边缘,破坏区内易存小死骨,往往合 并寒性脓肿或窦道。而颅骨化脓性骨髓炎在破坏的同时有增生硬化现象,并可见新么骨形成。
(二)颅骨肉瘤 颅骨肿瘤早期无全身及局部急性感染症状,也无软组织炎症表现。颅骨肉瘤扩展迅速, 显示不规则破坏伴放射状骨膜反应,无死骨。
(三)颅骨梅毒 颅骨梅毒极少见,以骨增生为主,很少或无骨破坏。血清康华氏反应阳性有助确诊。 我国最近没有颅骨梅毒。
(四)地图颅 Hand-Schuller-Christian病。 以地图颅,凸眼,尿崩症,三大症状为主的嗜酸性肉芽肿的亚型。是一种少见的肿瘤,一般多在5岁左 右病死,有时也见于青年,病灶呈散在型,诊断困难,一般认为愈后不良。但作者的一例患者,已近40岁仍 然健在。
并发症
化脓性颅骨骨髓炎最常见的并发症是化脓性脑膜炎,硬脑膜外或下脓肿及脑脓肿,其症状体征及治疗方法已如前所述,上述并发症均有一定生命危险,即使经积极治疗而抢救了生命,但术后仍常留有一些神经系统功能障碍,如智力降低,肢体瘫痪及癫痫发作,脑积水等后遗症,然而单纯的化脓性颅骨骨髓炎如及时治疗,除术后遗有颅骨缺损外,很少发生其他的后遗症。[2]
治疗方法
颅骨骨髓炎的治疗,应在抗菌治疗的同时治疗施行手术切除已失去活力和血供的病骨,单靠抗感染治疗是没效果的。
手术方法:在局部麻醉或全身麻醉下施术。以病灶为中心或通过窦道做直线形或“S”形切口,将头皮自炎变的颅骨上翻开,清除感染性肉芽和死骨,在病变区钻骨行病骨切除,感染的颅骨由于板障血管已有血栓形成,一般均较少出血,其破坏区骨质多疏松易碎,而周边则厚实坚硬。所有病骨均应全部切除,直到露出正常颅骨板障时为止,硬脑膜外的炎性肉芽及脓液亦应搔刮干净,一般以显露正常硬脑膜0.5~1.0cm为度,但切勿穿破硬脑膜。创面用含庆大霉素1500μ/ml的溶液彻底冲洗,然后全层间断缝合头皮,皮下置橡皮引流24小时。遇有急性感染时,切口可松松缝合,并放置橡皮引流管,以备术后引流、给药及冲洗。
(1)硬脑膜外积脓
颅骨骨髓炎较易伴发硬脑膜外积脓,偶尔亦可因开放性颅骨骨折早期清创不彻底而引起,其时头皮伤口常已愈合。这类病人早期多有头痛、发烧、嗜睡,当脓肿形成后往往出现颅内压增高及局部脑组织受压症状,如偏瘫、失语或神经废损体征。CT扫描检查可见类似硬膜外血肿的梭形影像,早期呈低密度,一周以后渐变为等密度或高密度影。由于病灶区硬脑膜有炎性肉芽增生,能使内凸的硬脑膜显著强化,呈致密的弧形带为其特征。若为产气菌感染,则可出现液平面及所气体。
硬脑膜外积脓的手术治疗与颅骨骨髓炎病骨切除,硬脑膜外脓液及肉芽清除方法相似,已如上述。
对靠近上矢状窦或侧窦的硬脑膜外积脓,应警惕血栓性静脉窦炎的发生。一般在外科清除脓肿后,尚须继续抗菌治疗3~4周,同时,应适当给予抗凝治疗,以预防静脉窦血栓的发生。
(2)硬脑膜下积脓
硬脑膜下积脓可发生于颅骨骨髓炎之后,亦可因穿透性颅脑伤早期处理欠妥而引起感染。平时则常继发于严重的鼻副窦炎。早期病人常有头痛、发烧及颈强直等表现。稍后,逐渐出现颅内压增高如头痛、哎呀、视力下降及嗜睡等症状,但往往缺乏定位体征,较易漏诊。有时由于硬膜下积脓较大造成大脑半球受压或因皮质表面静脉血栓形成,亦可出现神经机能障碍,如偏瘫、失语或偏盲。此外,伴发局部性癫痫的机会较多,可达30%。确切的诊断有赖于脑血管造影、CT及MRI等影像学检查。脑血管造影不仅可以看到皮质血管远离颅骨内板,同时还能发现包绕在脓肿周围的肉芽组织毛细血管显影。CT平扫,早期多为紧靠颅骨内板下的新月形低密度区,常伴有大片脑水肿、脑炎、白质内梗塞灶及中线结构的明显移位。增强CT可出现边界清楚、厚度均匀的细强化带。当伴有皮质静脉栓塞和脑炎时,局部常出现脑回状强化影。MRI表现,在T1加权图像上信号低于脑实质,高于脑脊液,T2加权图像上信号高于脑实质,略低于脑脊液。
硬脑膜下积脓的治疗一般主张采用钻孔引流及冲洗的方法,即在积脓区的中心及稍低部位钻孔,切开硬脑膜,排除脓液,放入8号导尿管用抗生素溶液反复缓慢冲洗,然后留置导管作为术后引流、给药及冲洗之用。若系颅骨骨髓炎所引起的硬脑膜下积脓,则应按颅骨骨髓炎的手术方法切除病骨,同时,放置引流管排出脓液、冲洗脓腔。
预后
单纯的化脓性颅骨骨髓炎经早期病灶清除术及抗生素治疗,预后较好,对已形成死骨及慢性窦道者,如处理不及时得当,除可复发外,还可致颅内并发症时预后较差。如果发生并发症,疾病进入晚期病情危重时,虽经积极治疗仍有部分病人最终死亡。据文献报道,在107例患化脓性颅骨骨髓炎的病人中,单纯性者73例,经治疗后除1例死于其他疾病、另1例因手术不彻底而未治愈外,其余结果均良好。而在伴有颅内并发症的34例中死亡8例。可见是否存在颅内并发症,其结果相差悬殊,因此对本病早期诊断和治疗有重要的作用。

-
460长续航版4月15日上市 提升智能与便捷性
2025-09-28 09:16:36 查看详情 -
定位紧凑级轿车/内上市 提升智能与便捷性
2025-09-28 09:16:36 查看详情 -
V将于6月上市 提升智能与便捷性
2025-09-28 09:16:36 查看详情 -
菱智M5EV长续航版上市 提升智能与便捷性
2025-09-28 09:16:36 查看详情 -
长安福特锐际两驱版本4月17日上市 提升智能与便捷性
2025-09-28 09:16:36 查看详情 -
雪铁龙全新C4正式亮相 可回收材料制造/注重经济性
2025-09-28 09:16:36 查看详情 -
雪铁龙C3L正式亮相 可回收材料制造/注重经济性
2025-09-28 09:16:36 查看详情 -
雪铁龙全新C3L官图泄露 可回收材料制造/注重经济性
2025-09-28 09:16:36 查看详情 -
郎朗喜提沃尔沃XC90 展示可持续性环保材料
2025-09-28 09:16:36 查看详情 -
沃尔沃宣布将推纯电MPV 展示可持续性环保材料
2025-09-28 09:16:36 查看详情


 求购
求购

