- 维生素D缺乏症

维生素D缺乏症
临床表现
初期
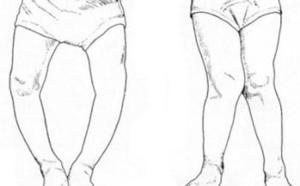 X型和O型腿多见于6个月以内,特别是3个月以内的婴儿,主要为神经兴奋性增高等非特异性表现,如易激惹、烦躁、夜啼、多汗等,查体可见枕秃,此期无骨骼病变,X线骨片可正常或出现钙化带稍模糊,血生化示血钙、血磷降低、血清碱性磷酸酶正常或轻度增高,血清25- (OH) D3含量下降。[1]
X型和O型腿多见于6个月以内,特别是3个月以内的婴儿,主要为神经兴奋性增高等非特异性表现,如易激惹、烦躁、夜啼、多汗等,查体可见枕秃,此期无骨骼病变,X线骨片可正常或出现钙化带稍模糊,血生化示血钙、血磷降低、血清碱性磷酸酶正常或轻度增高,血清25- (OH) D3含量下降。[1]
激期
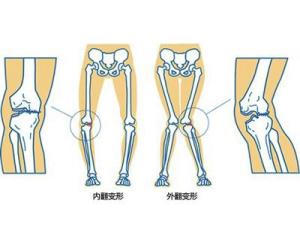 缺维生素D导致腿部变形初期症状进一步加重,出现甲状旁腺功能亢进,钙、磷代谢失常和典型的骨骼改变,严重低血磷导致肌肉糖代谢障碍,使全身肌肉松弛、乏力,出现运动功能发育落后等表现。查体可见颅骨软化、方颅,1岁左右可见肋骨串珠、郝氏沟、漏斗胸、鸡胸,手、足镯症,及X形或O形腿等改变。X线长骨片显示骨骺端钙化带消失,呈杯口状、毛刷样改变,骨骼软骨带增宽( >2mm),骨质稀疏,骨皮质变薄,可有骨干弯曲畸形或青枝骨折,骨折可无临床症状。血生化改变见血钙、磷浓度明显下降;血清碱性磷酸酶明显升高、血PTH增高、血清维生素D含量下降明显。[1]
缺维生素D导致腿部变形初期症状进一步加重,出现甲状旁腺功能亢进,钙、磷代谢失常和典型的骨骼改变,严重低血磷导致肌肉糖代谢障碍,使全身肌肉松弛、乏力,出现运动功能发育落后等表现。查体可见颅骨软化、方颅,1岁左右可见肋骨串珠、郝氏沟、漏斗胸、鸡胸,手、足镯症,及X形或O形腿等改变。X线长骨片显示骨骺端钙化带消失,呈杯口状、毛刷样改变,骨骼软骨带增宽( >2mm),骨质稀疏,骨皮质变薄,可有骨干弯曲畸形或青枝骨折,骨折可无临床症状。血生化改变见血钙、磷浓度明显下降;血清碱性磷酸酶明显升高、血PTH增高、血清维生素D含量下降明显。[1]
恢复期
患儿经治疗和日光照射后,临床症状和体征会逐渐减轻、消失,骨骼X线影像在治疗2~3周后有所改善,出现不规则的钙化线,以后钙化带致密增厚,骨质密度逐渐恢复正常,血钙、磷浓度逐渐恢复正常,碱性磷酸酶需1~2 个月降至正常水平。[1]
后遗症
期无任何临床症状,重度佝偻病可残留不同程度的骨骼畸形,多见于2岁以上的儿童,无任何临床症状,骨骼干骺端活动性病变不复存在,血生化正常。[1]
病因
日光照射不足
人体日常所需的维生素D主要是利用日光中紫外线照射皮肤而获得,因阴雨或天气炎热不常带孩子进行户外活动,居室潮阴,窗户紧闭,城市高层建筑多,空气尘埃多而阻挡紫外线的通过等,均是小儿易患佝偻病的因素。[2]
维生素D摄入不足
乳类(包括母乳和牛乳)中维生素D的含量很少,不能满足小儿生长发育的需要,加之牛乳中钙、磷比例不当(1.2:1),不利于钙、磷的吸收,所以牛乳喂养较母乳喂养更易患佝偻病。人工喂养多以米糊、稀饭等淀粉类食物为主,因谷类食品含大量植酸和纤维,可与小肠中的钙、磷结合成不溶性植酸钙,也可影响钙、磷的吸收。[2]
鉴别诊断
1、先天性甲状腺功能低下:患儿智能低下,有特殊面容,血清TSH、T4测定可资鉴别。[1]
2、软骨营养不良:本病出生时即可见四肢粗短、头大、前额突出、腰椎前突、臀部后突。根据特殊的体态(短肢型矮小)和骨骼X线检查可做出诊断。[1]
3、脑积水:前囟高,落日眼,叩诊有破壶音,头B超、CT可确诊。[1]
4、黏多糖病:根据骨骼X线检查及尿中黏多糖测定确诊。[1]
治疗方法
基本原则
治疗目的为控制病情及防止骨骼畸形,维生素D制剂选择、剂量大小、疗程长短、口服或肌内注射途径应因人而异,个体化给药。[1]
具体措施
剂量为2000~4000U/d, 1个月后改为400U/d,口服困难或腹泻等影响吸收时,可采用维生素D 15万~30万U/次,肌内注射的突击疗法,1~3个月后维生素D再以400U/d维持。1个月后随访,如症状、体征、实验室检查均无改善时应考虑其他疾病,治疗期间应避免高钙血症及维生素D过量。[1]
预防
1、围生期孕妇
多户外活动,多进食富含钙、磷、维生素D食物,妊娠后期补充维生素D 800U/d。[1]
2、婴幼儿期
日光照射:指导家长携带婴儿尽早户外活动,1~ 2h/d,尽量暴露身体的头面部、手足等部位。[1]
维生素D补充:无论纯母乳还是人工喂养的婴儿,生后2周应每天摄人维生素D 400U至2岁,4个月后同时添加维生素D强化食品。若夏季户外活动较多的婴儿,每日摄入500ml配方奶(摄取维生素D约200U),可不必另外补充维生素D制剂。[1]
高危人群补充:早产儿、低出生体重儿、双胎儿生后即应补充维生素D 800~1000U/d, 3个月后改为400U/d。[1]
注意事项
严重骨骼畸形的后遗症患儿应加强体格锻炼,胸部畸形者可做俯卧位抬头展胸运动,下肢畸形者可进行肌肉按摩,增加肌张力,以纠正畸形。严重骨骼畸形者可考虑外科手术矫治。[1]
维生素D知识
易缺乏人群
维生素D被称为“阳光维生素”,但阳光照射并非它的唯一来源。它在动物性食物中的含量也较多,但不能完全满足人体的需要。维生素D缺乏主要发生在受日光照射不足、缺少食物来源的人群中,尤以婴幼儿、家庭妇女、老年人多见。此外,胃肠道疾病、肝病、肾病等都能引起维生素D缺乏。
具体来说,以下4类群体要警惕维生素D缺乏:
(1)在家中或养老院里长期足不出户的老年人;
(2)大部分工作时间都在室内的白领职员;
(3)“昼伏夜出”的夜班人员;
(4)不爱出门的“宅男”“宅女”。[3]
正确补充
1.常吃富含维D的食物
常吃高脂肪的鱼类,如三文鱼、马鲛鱼、金枪鱼,以及蛋黄、奶酪、肝脏、谷物、奶制品、豆奶等,有助于补充维生素D,但效果要比晒太阳差一些。
2.学会每天晒足太阳
人体90%的维生素D是依靠阳光中的紫外线照射后,通过自身皮肤合成的,它们可以促进钙在人体中的吸收,从而起到强壮骨骼的效果。[3]

-
长安凯程GDI双侠成都上市 或将于下半年上市
2025-09-28 09:23:42 查看详情 -
长安凯程GDI双侠成都上市 V70/V100等车上市
2025-09-28 09:23:42 查看详情 -
Edition上市 全新奔腾B70官图曝光
2025-09-28 09:23:42 查看详情 -
广汽传祺新款GA8将于6月上市 斯威大虎EDi正式上市
2025-09-28 09:23:42 查看详情 -
江铃集团“羿” 穿山越岭运输专家
2025-09-28 09:23:42 查看详情 -
或年中上市/将推混动及纯电版车型 特斯拉Model
2025-09-28 09:23:42 查看详情 -
全新传祺GS3·影速将于今日上市 24.38万
2025-09-28 09:23:42 查看详情 -
凯翼昆仑正式上市 新款比亚迪唐DM
2025-09-28 09:23:42 查看详情 -
长安两款智电iDD车型将于今日上市 奇瑞eQ1女王版正式上市
2025-09-28 09:23:42 查看详情 -
K智电iDD上市 12.59万元
2025-09-28 09:23:42 查看详情


 求购
求购

