- 骨髓增生异常综合征

骨髓增生异常综合征
疾病简介
 骨髓增生异常综合征MDS是一组克隆性造血干细胞疾病,其特征为血细胞减少,髓系细胞一系或多系病态造血,无效造血及高风险向白血病转化。国际预后评分系统(IPSS)推荐的血细胞减少的标准为Hb<100g/L,中性粒细胞绝对值(ANC)<1.8×10^9/L,血小板(PLT)<100×10^9 /L,但实际诊断MDS时,不要求一定达到这么低。多数MDS病例以进行性的骨髓衰竭为特征,并最终都会发展成为AML,但是不同亚型转白率也不同,某些患者的生物学特征是相对惰性的,病程较长,转白率很低。
骨髓增生异常综合征MDS是一组克隆性造血干细胞疾病,其特征为血细胞减少,髓系细胞一系或多系病态造血,无效造血及高风险向白血病转化。国际预后评分系统(IPSS)推荐的血细胞减少的标准为Hb<100g/L,中性粒细胞绝对值(ANC)<1.8×10^9/L,血小板(PLT)<100×10^9 /L,但实际诊断MDS时,不要求一定达到这么低。多数MDS病例以进行性的骨髓衰竭为特征,并最终都会发展成为AML,但是不同亚型转白率也不同,某些患者的生物学特征是相对惰性的,病程较长,转白率很低。
在MDS定义明确后,诊断和分型中主要难点在那些外周血和骨髓原始细胞不增多病例上,尤其当病态造血不显著时;或与营养缺乏、化学药物、中毒、造血生长因子、炎症及感染继发的病态造血鉴别;以及骨髓低增生或伴随纤维化等情况,不能获得足够细胞分析可能的疾病过程。低增生性MDS及MDS伴骨髓纤维化诊断常常很困难。
发病病因
多少MDS病因未明。
疾病诊断
诊断流程
表1 MDS的诊断流程
| 病史 | 三系血细胞减少相应症状;化疗/放射线、化学毒物接触史;MDS/AML家族史及其他病史 |
| 体检 | 贫血、出血、感染体征,部分脾脏肿大 |
| 外周血计数及涂片检查 | 含网织红细胞计数 |
| 血清铁蛋白、VitB12、FA水平 | |
| Epo水平 | 尽量在输血前查 |
| 骨髓涂片 | 形态、铁染色、有核红细胞PAS、髓系细胞POX检查 |
| 骨髓活检 | 组织病理及免疫病理 |
| 骨髓流式细胞术检查 | MDS免疫表型 |
| 骨髓细胞遗传学分析 | |
| 基因检测 | 怀疑MDS/MPN者查JAK2突变、PDGFRα/β基因重排等 |
| 排除反应性病态造血 | 酒精中毒、HIV感染、巨幼贫、PNH、LGL,溶血,自身免疫性疾病,甲状腺疾病,肿瘤,药物、化疗、生长因子等 |
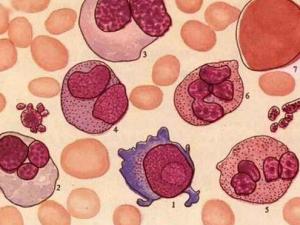 骨髓增生异常综合征注:VitB12:维生素B12,FA:叶酸,Epo:促红细胞生成素,PAS:过碘雪夫酸染色,POX:过氧化酶,FISH:荧光原位杂交,PDGFR:血小板衍生生长因子受体,HIV:人类免疫缺陷病毒,PNH:阵发性睡眠性血红蛋白尿症,LGL:大颗粒淋巴细胞白血病
骨髓增生异常综合征注:VitB12:维生素B12,FA:叶酸,Epo:促红细胞生成素,PAS:过碘雪夫酸染色,POX:过氧化酶,FISH:荧光原位杂交,PDGFR:血小板衍生生长因子受体,HIV:人类免疫缺陷病毒,PNH:阵发性睡眠性血红蛋白尿症,LGL:大颗粒淋巴细胞白血病
诊断标准
| 病史 | 三系血细胞减少相应症状;化疗/放射线、化学毒物接触史;MDS/AML家族史及其他病史 |
| 体检 | 贫血、出血、感染体征,部分脾脏肿大 |
| 外周血计数及涂片检查 | 含网织红细胞计数 |
| 血清铁蛋白、VitB12、FA水平 | |
| Epo水平 | 尽量在输血前查 |
| 骨髓涂片 | 形态、铁染色、有核红细胞PAS、髓系细胞POX检查 |
| 骨髓活检 | 组织病理及免疫病理 |
| 骨髓流式细胞术检查 | MDS免疫表型 |
| 骨髓细胞遗传学分析 | |
| 基因检测 | 怀疑MDS/MPN者查JAK2突变、PDGFRα/β基因重排等 |
| 排除反应性病态造血 | 酒精中毒、HIV感染、巨幼贫、PNH、LGL,溶血,自身免疫性疾病,甲状腺疾病,肿瘤,药物、化疗、生长因子等 |
鉴别诊断
建议参照维也纳标准(表2)。MDS诊断需要满足两个必要条件和一个确定标准。
表2 MDS的诊断标准
| 条件 | |
| 一、必要条件 | 1 持续(≥6月)一系或多系血细胞减少:红细胞(Hb<110g/L);中性粒细胞(ANC<1.5×10^9/L);血小板(BPC<100×10^9/L)2 排除其他可以导致血细胞减少和病态造血的造血及非造血系统疾患 |
| 二、确定标准 | 1 病态造血:骨髓涂片红细胞系、中性粒细胞系、巨核细胞系中任一系至少达10%;2环状铁粒幼细胞占有核红细胞比例≥15%3 原始细胞:骨髓涂片中达5~19%4 染色体异常(参考表6) |
| 三、辅助标准 | (用于符合必要标准,未达确定标准,临床呈典型MDS表现者) 1 流式细胞术显示骨髓细胞表型异常,提示红细胞系或/和髓系存在单克隆细胞群 2 单克隆细胞群存在明确的分子学标志:HUMARA(人类雄激素受体)分析,基因芯片谱型或点突变(如RAS突变) 3 骨髓或/和循环中祖细胞的CFU集落(±集簇)形成显著和持久减少
|
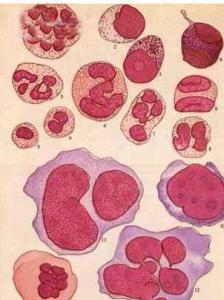 骨髓增生异常综合征当患者未达到确定标准,如:不典型的染色体异常,病态造血<10%,原始细胞比例4%等,而临床表现高度疑似MDS,如输血依赖的大细胞性贫血,应进行MDS辅助诊断标准的检测(见表2),符合者基本为伴有骨髓功能衰竭的克隆性髓系疾病,此类患者诊断为高度疑似MDS。若辅助检测未能够进行,或结果呈阴性,则对患者进行随访,或暂时归为意义未明的特发性血细胞减少症(idiopathic cytopenia of undetermined significance, ICUS),定期检查以明确诊断。
骨髓增生异常综合征当患者未达到确定标准,如:不典型的染色体异常,病态造血<10%,原始细胞比例4%等,而临床表现高度疑似MDS,如输血依赖的大细胞性贫血,应进行MDS辅助诊断标准的检测(见表2),符合者基本为伴有骨髓功能衰竭的克隆性髓系疾病,此类患者诊断为高度疑似MDS。若辅助检测未能够进行,或结果呈阴性,则对患者进行随访,或暂时归为意义未明的特发性血细胞减少症(idiopathic cytopenia of undetermined significance, ICUS),定期检查以明确诊断。
MDS的形态学异常
原始细胞标准:Ⅰ型为无嗜天青颗粒的原始细胞,Ⅱ型为含有嗜天青颗粒但未出现核旁高尔基区的原始细胞。出现核旁高尔基区者则为早幼粒细胞。
病理活检是骨髓涂片的必要补充(表4)。要求在髂后上棘取骨髓组织长度不得少于1.5cm。所有怀疑为MDS的患者均应进行免疫组化(immunohistochemical, IHC)检测(表5)。
细胞遗传学检测
对所有怀疑MDS的患者均应进行染色体核型检测,需检测20~25个骨髓细胞的中期分裂相(表6)。对疑似MDS者,染色体检查失败时,进行FISH检测,至少包括:5q31、CEP7、7q31、CEP8、20q、CEPY和p53。
对怀疑MDS疾病进展者,在随访中应检测染色体核型,一般6~12月检查一次。
基因表达谱和点突变检测
在MDS中,基于CD34+细胞或CD133+细胞的基因表达谱(gene expression profiling, GEP)的检测,能发现特异的,有预后意义的,并与FAB、WHO或IPSS亚型存在一定相关性的基因标记。但是在高危MDS与继发性AML,低危MDS 与正常人间,这些GEP异常存在重叠。
对于怀疑有肥大细胞增多症或伴有血小板增多症者,检测KIT基因D816V突变或JAK2基因V617F突变有助于鉴别诊断。
流式细胞技术在MDS中应用
尚未发现MDS患者特异性的抗原标志或标志组合,但流式细胞术在反应性骨髓改变与克隆性髓系肿瘤患者的鉴别诊断中有意义,见表7。
疾病分型
| 条件 | |
| 一、必要条件 | 1 持续(≥6月)一系或多系血细胞减少:红细胞(Hb<110g/L);中性粒细胞(ANC<1.5×10^9/L);血小板(BPC<100×10^9/L)2 排除其他可以导致血细胞减少和病态造血的造血及非造血系统疾患 |
| 二、确定标准 | 1 病态造血:骨髓涂片红细胞系、中性粒细胞系、巨核细胞系中任一系至少达10%;2环状铁粒幼细胞占有核红细胞比例≥15%3 原始细胞:骨髓涂片中达5~19%4 染色体异常(参考表6) |
| 三、辅助标准 | (用于符合必要标准,未达确定标准,临床呈典型MDS表现者) 1 流式细胞术显示骨髓细胞表型异常,提示红细胞系或/和髓系存在单克隆细胞群 2 单克隆细胞群存在明确的分子学标志:HUMARA(人类雄激素受体)分析,基因芯片谱型或点突变(如RAS突变) 3 骨髓或/和循环中祖细胞的CFU集落(±集簇)形成显著和持久减少
|
疾病治疗
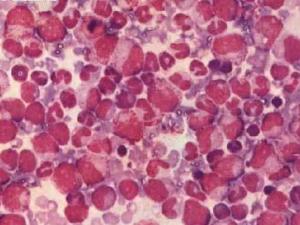 骨髓增生异常综合征诊断MDS的主要问题是要确定骨髓增生异常是否由克隆性疾病或其它因素所导致。病态造血本身并不是克隆性疾病的确切证据。
骨髓增生异常综合征诊断MDS的主要问题是要确定骨髓增生异常是否由克隆性疾病或其它因素所导致。病态造血本身并不是克隆性疾病的确切证据。
(1)营养性因素,中毒或其它原因可以引起病态造血的改变,包括Vit B12和FA缺乏,人体必需元素的缺乏以及接触重金属,尤其是砷剂和其他一些常用的药物、生物试剂等。
(2)先天性血液系统疾病,如先天性红细胞生成异常性贫血(CDA)可引起红系病态造血。微小病毒B19感染可以引起幼稚红细胞减少,并伴有巨大巨幼样的幼稚红细胞。免疫抑制剂麦考酚酸酯也可以导致幼稚红细胞减少。
(3)药物因素,复方新诺明可以导致中性粒细胞核分叶减少,易与MDS中的病态造血相混淆。化疗可引起显著的髓系细胞病态造血。G-CSF会导致中性粒细胞形态学的改变,如胞质颗粒显著增多,核分叶减少;外周血中可见原始细胞,但很少超过10%,骨髓中原始细胞比例一般正常,但是也可以升高。
了解临床病史包括药物和化学试剂的接触史很重要,鉴别骨髓增生异常时,尤其是原始细胞不高的病例,要考虑非克隆性疾病。若诊断困难,可在几个月后再行骨髓及细胞遗传学检查。
(4)其他血液疾病
再生障碍性贫血与MDS鉴别。RA的网织红细胞可正常或升高,外周血可见到有核红细胞,骨髓病态造血明显,早期细胞比例不低或增加,染色体异常,而再生障碍性贫血一般无上述异常。
PNH也可出现全血细胞减少和病态造血,但PNH检测可发现CD55+、CD59+细胞减少,Flaer可发现粒细胞和单核细胞的GPI锚连蛋白缺失,Ham试验阳性及血管内溶血的改变。
自身抗体导致的全血细胞减少,也能见到病态造血,Coombs试验阳性和流式细胞术能检测到造血细胞相关自身抗体,而且应用糖皮质激素、免疫抑制剂常于短期内出现较好的治疗反应。
(5)甲状腺疾病也可出现全血细胞减少和病态造血,但甲状腺功能检查异常。
(6)实体肿瘤也可出现全血细胞减少和病态造血,可行相关检查排除。
疗效随访
 骨髓增生异常综合征1982年FAB协作组提出以形态学为基础的FAB标准(表8),主要根据MDS患者外周血和骨髓细胞病态造血、特别是原始细胞比例、环形铁粒幼细胞数、Auer小体及外周血单核细胞数量,将MDS分为5型:难治性贫血(refractory anemia,RA)、环形铁粒幼细胞性难治性贫血(RA with ringed sideroblasts,RAS)、难治性贫血伴原始细胞增多(RA with excess blasts,RAEB)、难治性贫血伴原始细胞增多转化型(RAEB in transformation,RAEB-t)、慢性粒-单核细胞白血病(chronic myelomonocytic leukemia,CMML)。
骨髓增生异常综合征1982年FAB协作组提出以形态学为基础的FAB标准(表8),主要根据MDS患者外周血和骨髓细胞病态造血、特别是原始细胞比例、环形铁粒幼细胞数、Auer小体及外周血单核细胞数量,将MDS分为5型:难治性贫血(refractory anemia,RA)、环形铁粒幼细胞性难治性贫血(RA with ringed sideroblasts,RAS)、难治性贫血伴原始细胞增多(RA with excess blasts,RAEB)、难治性贫血伴原始细胞增多转化型(RAEB in transformation,RAEB-t)、慢性粒-单核细胞白血病(chronic myelomonocytic leukemia,CMML)。
1997年WHO开始修订FAB的分型方案,于2001年发表。WHO分类已被广泛接受,并得到多个独立研究组的证实。最新的2008年WHO分类包括以下变化(表9),(1)对标本采集、原始细胞和原始细胞系的分析、遗传学改变的分析都做了明确指导,(2)MDS/MPN的诊断和区分,(3)将具有MDS主要的特异性改变,如血细胞减少,但是骨髓中没有明确的形态学证据,称为待定MDS,(4)增列了难治性血细胞减少伴单系病态造血的亚型,(5)将伴有多系病态造血的环形铁粒幼细胞(RCMD-RS)归入RCMD。
表3 病态造血的形态学改变(WHO,2008年)
| 红系 | 粒系 | 巨核系 |
| 细胞核核出芽核间桥核碎裂核多分叶巨幼样变 | ||
| 核分叶减少 | 小巨核细胞 | |
| (假Pelger-Huët;pelgeriod) | 核少分叶 | |
| 不规则核分叶增多 | 多核(正常巨核细胞为单核分叶) | |
| 细胞质环状铁粒幼细胞空泡PAS染色阳性 | ||
| 胞体小或异常增大 | ||
| 颗粒减少或无颗粒 | ||
假Chediak-Higashi颗粒 Auer小体 |
表4 MDS病理活检的意义
| 意义 |
| 与AML鉴别[骨髓涂片被血液稀释时(CD34-IHC)] |
| 与低增生性AML鉴别(CD34-IHC) |
| 与再生障碍性贫血鉴别 |
| CD34+祖细胞多灶性集聚(CD34-IHC) |
| CD34+祖细胞的异常分布/定位(ALIP)(CD34-IHC) |
| 巨核细胞的形态学和集聚异常(IHC: CD31、CD42,或CD61) |
| 明确骨髓纤维化(Gömöri氏银染) |
| 明确血管新生增加(CD34-IHC) |
| 明确第二(伴发)髓系肿瘤 |
| 诊断低增生性MDS |
| 诊断MDS-U和系统性肥大细胞增多症伴MDS(SM-MDS) |
| FISH进行细胞遗传学检测[常规染色体核型检查失败时] |
表5 MDS病理活检推荐组化抗体
| 标志 | 细胞类型 |
| 最低组合 | |
| CD34 | 原始细胞、祖细胞、内皮细胞 |
| CD31、CD42、或CD61 | 巨核细胞 |
| 类胰蛋白酶* | 肥大细胞、嗜碱粒细胞、髓系祖细胞 |
| 附加组合 | |
| CD3 | T细胞 |
| CD15 | 单核细胞、粒细胞 |
| CD20 | B细胞 |
| CD25 | T和B细胞亚群,不典型肥大细胞 |
| CD38 | 浆细胞 |
| CD68、CD68R | 单核细胞、巨噬细胞、髓系细胞 |
| 溶菌酶# | 单核细胞、巨噬细胞 |
| CD117* | 祖细胞、肥大细胞 |
| 2D7,BB1 | 嗜碱粒细胞 |
*极少数MDS患者原始细胞的CD34阴性,但CD117阳性。原始细胞类胰蛋白酶反应很弱或阴性。
#单核/巨噬细胞用于鉴别未成熟单核细胞和原始细胞(CMML vs. AML)。
表6 MDS中染色体异常及其比例(WHO,2008年)
| 异常 | MDS | t-MDS |
| 非平衡性 | ||
| +8* | 10% | |
| -7/7q- | 10% | 50% |
| -5/5q- | 10% | 40% |
| 20q-* | 5-8% | |
| -Y* | 5% | |
| i(17q)/t(17p) | 3-5% | |
| -13/13q- | 3% | |
| 11q- | 3% | |
| 12p-/t(12p) | 3% | |
| 9q- | 1-2% | |
| idic(X)(q13) | 1-2% | |
| 平衡性 | ||
| t(11;16)(q23;p13.3) | 3% | |
| t(3;21)(q26.2;q22.1) | 2% | |
| t(1;3)(p36.3;q21.2) | 1% | |
| t(2;11)(p21;q23) | 1% | |
| inv(3)(q21;q26.2) | 1% | |
| t(6;9)(p23;q34) | 1% |
*形态学未达到标准,仅有该细胞遗传学异常不能作为诊断MDS的确切证据,如果同时伴有持续性血细胞减少,可以考虑拟诊MDS。
表7 流式细胞术检测的MDS表型异常
| CD34+髓系祖细胞 |
| 在CD34+细胞群中绝对和相对增加表达CD11b和/或CD15CD13、CD33或HLA-DR表达缺失表达淋系抗原:CD5、CD7、CD19或CD56CD45表达下降CD34密度异常增高或下降CD38表达下降 |
| CD34+B系祖细胞(CD34+/CD10+)CD34+/CD10+细胞在CD34+细胞群中绝对和相对下降 |
| 成熟髓系细胞(中性粒细胞) |
| 无颗粒中性粒细胞(中性粒细胞散射角降低)髓系抗原间表达关系模式异常成熟不同步表达CD34表达淋系抗原CD45表达下降 |
| 单核细胞 |
| HLA-DR、CD11b、CD13、CD14、CD33抗原间表达关系模式异常CD13、CD14、CD64或CD33表达缺失表达CD34表达淋系抗原(不包括CD4) |
| 红系前体细胞 |
| CD45表达异常表达CD34CD71、CD117、CD235a表达异常 |
表 8 MDS的FAB分型
| FAB类型 | 外周血 | 骨髓 |
| RA | 原始细胞<1% | 原始细胞<5% |
| RAS | 原始细胞<1% | 原始细胞<5%,环形铁幼粒细胞>有核红细胞15% |
| RAEB | 原始细胞<5% | 原始细胞5%~20% |
| RAEB-t | 原始细胞≥5% | 原始细胞>20%而<30%;或幼粒细胞出现Auer小体 |
| CMML | 原始细胞<5%,单核细胞绝对值>1×10^9/L | 原始细胞5%~20% |
表9 MDS 2008年WHO修订分型
| 分型 | 外周血 | 骨髓 |
| 难治性血细胞减少伴单系病态造血(RCUD)难治性贫血(RA)难治性中性粒细胞减少(RN)难治性血小板减少(RT) | 一系或两系血细胞减少①原始细胞无或少见(<1%) | 一系病态造血:病态造血的细胞占该系细胞10%或以上原始细胞<5%环状铁粒幼细胞<15% |
| 难治性贫血伴环状铁粒幼细胞(RARS) | 贫血无原始细胞 | 环状铁粒幼细胞≥15%仅红系病态造血原始细胞<5% |
| 难治性血细胞减少伴多系病态造血(RCMD) | 血细胞减少原始细胞无或少见(<1%)②无Auer小体单核细胞<1×10^9/L③ | ≥两系病态造血的细胞≥10%原始细胞<5%无Auer小体±环状铁粒幼细胞≥15% |
| 难治性贫血伴原始细胞增多-1(RAEB-1) | 血细胞减少原始细胞<5%无Auer小体单核细胞<1×10^9/L | 一系或多系病态造血原始细胞5-9% ②无Auer小体 |
| 难治性贫血伴原始细胞增多-2(RAEB-2) | 血细胞减少原始细胞5-19%有或无Auer小体单核细胞<1×10^9/L | 一系或多系病态造血原始细胞10-19%有或无Auer小体③ |
| MDS-未分类(MDS-U) | 血细胞减少原始细胞≤1% | 一系或多系病态细胞<10%同时伴细胞遗传学异常原始细胞<5% |
| MDS伴单纯5q- | 贫血血小板正常或升高原始细胞无或少见(<1%) | 分叶减少的巨核细胞正常或增多原始细胞<5%细胞遗传学异常仅见5q-无Auer小体 |
①两系血细胞减少偶见,全血细胞减少应诊断为MDS-U。
②如果骨髓中原始细胞<5%,外周血中2-4%,则诊断为RAEB-1。如RCUD和RCMD患者外周血原始细胞为1%,应诊断为MDS-U。
③伴有Auer小体,原始细胞在外周血中<5%,骨髓中<10%,应诊断为RAEB-2

-
成都东风日产阳光综合优惠1.3万 现车销售
2025-09-19 15:42:04 查看详情 -
成都日产天籁冠军版综合优惠5.5万 贵阳雪铁龙C3
2025-09-19 15:42:04 查看详情 -
新凯美瑞全系现金优惠6千 成都日产天籁冠军版综合优惠5.5万
2025-09-19 15:42:04 查看详情 -
重庆昂科拉GX优惠达4万元 成都东风日产阳光综合优惠1.3万
2025-09-19 15:42:04 查看详情 -
Mobileye再次成功上市 百公里综合油耗4.33L
2025-09-19 15:42:04 查看详情 -
成都东风日产阳光综合优惠1.3万 上海君威现车颜色充足
2025-09-19 15:42:04 查看详情 -
雪铁龙云逸怎么样 重庆雪铁龙C2综合优惠达1万元
2025-09-19 15:42:04 查看详情 -
成都雪铁龙C3 重庆雪铁龙C2综合优惠达1万元
2025-09-19 15:42:04 查看详情


 求购
求购



